Federaţia Asociaţiilor Bolnavilor de Cancer (FABC) anunță că va da în judecată Ministerul Sănătății pentru a impune aplicarea imediată a Planului Naţional de Prevenire şi Combatere a Cancerului (PNCC) pentru perioada 2023 – 2030. Strategia de combatere a cancerului a fost adoptată și promulgată la sfârșitul anului trecut, urmând ca în șase luni să fie elaborate normele de aplicare și Planul să fie efectiv aplicat, după cum preciza legea. La finalul celor 180 de zile, în locul normelor, ministerul Sănătății a lansat în dezbatere un nou Plan, ceea ce înseamnă amânarea măsurilor concepute pentru reducerea deceselor provocate de această boală.
În România, sunt diagnosticate anual aproximativ 100.000 de noi cancere, iar numărul deceselor produse de această boală se ridică anual la peste 50.000. Dintre acestea, 40% (procent estimat de Comisia Europeană la nivelul Uniunii), adică 20.000 dintre decesele cauzate de cancer, sunt decese evitabile prin strategii eficiente de combatere a cancerului, prin depistare precoce și tratament adecvat.
De aceea, consideră Federația, amânarea punerii în practică a Planului echivalează cu sacrificarea pacienților cu cancer, fără să existe o justificare pentru această amânare.
Un plan care putea fi updatat prin normele de aplicare
Planul nu poate fi implementat cât timp nu sunt aprobate normele de aplicare. Ministrul Alexandru Rafila a refăcut însă startegia, explicând că ea nu este aplicabilă:
„Din păcate, foarte multe dintre lucrurile prevăzute acolo nu sunt aplicabile şi nu au niciun fel de legătură cu prevenirea sau cu diagnosticul sau cu tratamentul cancerului. Atunci, am apelat la cei mai buni specialişti din domeniul oncologiei”.
Potrivit declarațiilor oficialului, munca la documentul revizuit a început chiar în decembrie 2022, adică exact după promulgarea legii. Majoritatea experților implicați în elaborarea noului plan au lucrat și la cel devenit deja lege.
Asociațiile pacienților ecologici, precum și fostul ministru al Sănătății Nelu Tătaru, acum președintele Comisiei pentru Sănătate și Familie din Camera Deputaților, spun că nu există motive temeinice pentru această refacere a Planului. El poate fi updatat și corectat prin normele de aplicare (emise prin HG și prin ordine de ministru) și prin planurile anuale.
Mai mult, a explicat Nelu Tătaru pentru cursdeguvernare.ro, Planul adoptat anul trecut a păstrat modelul Comisiei Europene, adoptat în 2021: „A fost modelul nostru, având aceiași piloni și aceleași axe de finanțare”.
Asociațiile au transmis un comunicat în care anunță că vor merge până la CEDO cu cererea de aplicare imediată a Planul deja transpus într-o lege, dar amânat de orgoliile ministrului Alexandru Rafila: „Pe lângă temele de interes specifice oncologiei, susţinute de specialişti dedicaţi tratării pacienţilor, FABC a hotărât, prin vocea asociaţiilor membre, apărarea cu orice preţ a PNPCC, acţionând Ministerul Sănătăţii în instanţă, la epuizarea celor 180 de zile în care Ministerul era obligat să scrie normele şi să implementeze Planul legiferat, urmat de proteste în stradă. (…) Orgoliile şi cinismul Ministerului Sănătăţii fac 152 de victime în fiecare zi. Dacă va fi cazul, vom duce drama pacienţilor cu cancer din România, în Parlamentul Europei precum şi la CEDO”.
(Citește și: „Adela Cojan, președinte interimar CNAS: Rata de succes a tratamentelor cancerelor din România a fost în 2020 de doar 12%„)
Finanțarea necesară – un mister, în ambele documente
Niciunul dintre documente nu conține o estimare a cheltuielilor necesare pentru punerea în aplicare a acestui document ambițios, care pornește de la traseul standardizat și amintește terapiile personalizate, a căror practică, mai costisitoare, se extinde în țările membre, fiind cele mai eficiente.
Fostul minsitru Nelu Tătaru spune că aceste costuri pot fi estimate doar după elaborarea normelor, când se va cunoaște cu exactitate ce anume se aplică. Costurile sunt diferite în funcție de pacient și terapiile ce se aplică, urcând, desigur, în cazul terapiilor personalizate, des amintite în ambele Planuri.
În viziunea inițială, din Planul devenit lege, parte din sume ar putea proveni din redistribuirea a cel puțin 20% din fondurile alocate programelor naționale, atât de la Ministerul Sănătății, cât și de la Casa Națională de Asigurări de Sănătate (CNAS).
(Citește și: „Raport / România – sub media UE la incidența cancerului, dar cu o mortalitate mai mare din cauza acestei boli„)
Cum arată planurile naționale ale altor state – Croația, 8,5 mld. euro pentru combaterea cancerului
Croația (aproximativ 3,9 milioane de locuitori) a anunțat în aprilie că intenționează să cheltuiască 8,5 miliarde de euro pentru strategia sa națională de cancer până în 2025 pentru a reduce rata deceselor cauzate de cancer, care este una „printre cele mai ridicate din Europa”. La ei, spre eosebire de noi, încă nu s-au desemnat instituțiile ce vor monitoriza și coordona aplicarea strategiei, dar se cunoaște suma necesară.
Planul include noi metode de screening, extinderea grupelor de vârstă acoperite de testare, promovarea suplimentară a acestor programe și introducerea de noi tipuri de teste, conform Euractiv.
Un program de depistare precoce a cancerului de piele este programat să fie lansat în curând și va implica screening-ul persoanelor aparținând grupurilor de risc, adică a tuturor persoanelor peste 50 de ani.
Aproximativ 25.000 de cazuri noi sunt depistate anual în Croația, iar numărul deceselor anuale provocate de această boală este de circa 14.000.
În 2020, Croația a avut a cincea cea mai mare rată a mortalității prin cancer din UE – după Slovacia, Polonia, Cipru și Ungaria.
(Citește și: „Cancerul din PIB: 3% doar din ”cohorta de pacienți” a unui singur an. Cifrele șocante ale oncologiei în România„)
România, în tabloul european al cancerului
România nu are un registru al cancerelor, motiv pentru care, în ambele Planuri, cele mai recente cifre corespund anului 2020 și provin din două surse europene: International Agency for Research on Cancer (IARC) și European Cancer Information System (ECIS).
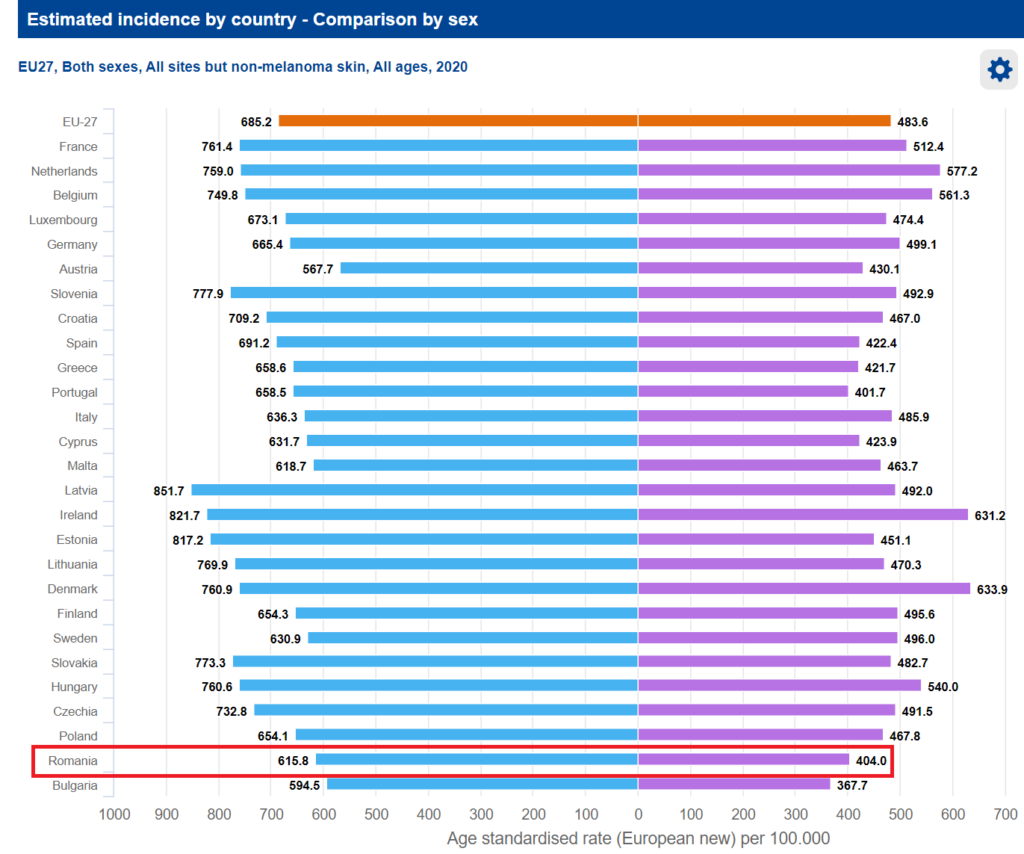
Per ansamblu, România are a doua cea mai mică incidență a cancerului, dar situația este determinată, cel mai probabil, de o foarte slabă diagnosticare și subraportare.
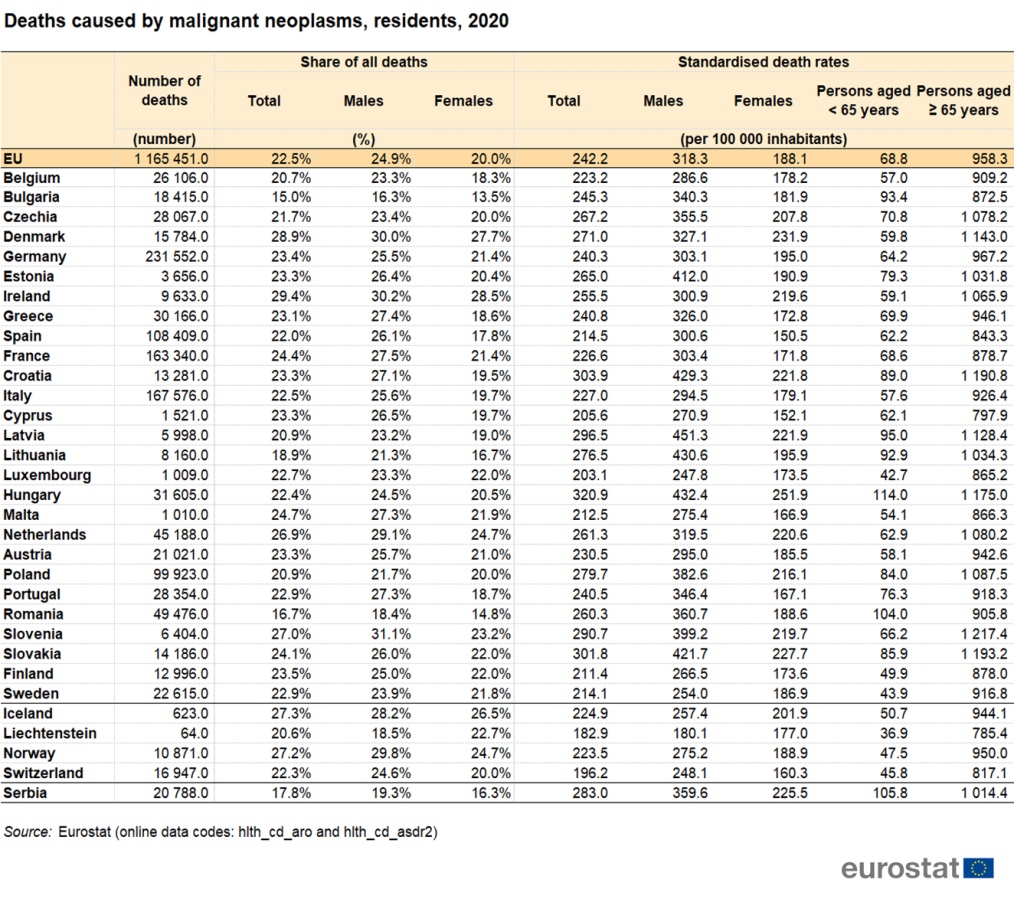
Cu toate acestea, rata mortalității standardizate cu vârsta, din cauza cancerului, este în România, peste media europeană – de aproximativ 260 morți la 100.000 de locuitori, în 2020, în timp ce media UE era de 242,75 decese la 100.000 locuitori:
Conform estimărilor IARC, la nivelul anului 2020, în România:
- existau 260. 884 de cazuri de cancer prevalente (pe cinci ani) (50,2 % la bărbați și 49,8 % la femei)
- au murit din cauza cancerului 53.974 de persoane
- ratele de prevalență pe cinci ani au ajuns la 1.400 la 100. 000 în rândul bărbaților și, respectiv, la 1.315 la 100. 000 în 2020, cu 31% și, respectiv, 28% mai scăzute decât mediile din UE
- anii de viață pierduți, ajustați cu dizabilitatea din cauza cancerului, sunt cu 46% mai mulți în România, față de media UE-27
- rata standardizată pe vârstă a mortalității cauzate de cancer a fost cu 7% mai mare decât media UE (figura 7).
- deși mortalitatea a scăzut, diminuarea ratei de mortalitate a fost modestă față de media UE (în perioada 2011-2020, mortalitatea prin cancer în România a scăzut cu doar 1,8%, față de 9,4% media UE-27)
- 410 cazuri noi/an, pentru grupa de vârstă 0-19 ani, reprezentând o incidență medie brută de 9,82 la 100.000.
Exemplul screeningului
Pentru a înțelege cât de în urmă se află România în cea ce privește combaterea cancerului, cel mai concludent este cazul screeningul pentru identificarea cancerului mamar, cea mai răspândită metodă de prevenire a mortalității prin cancer.
Comisia Europeană recomandă. și ajută, statele membre să se asigure că 90 % din populația UE care se califică pentru un screening vizând depistarea cancerului de sân, de col uterin și colorectal să beneficieze de un astfel de screening până în 2025.
Între 2000 și 2022, doar 7,9 % din femeile de peste 15 ani au efectuat o mamografie, față de media U.E de 35,4%.
Programul național de screening pentru cancerul de col uterin a fost înființat în 2012, ca program de sănătate finanțat din bugetul Ministerului Sănătății. Alocarea bugetară anuală a fost însă „imprevizibilă”, conform Ministerului Sănătății și nu a permis o planificare a numărului anual de teste.
Din 2017 s-a apelat la caravane mobile pentru testări, astfel încât să crească accesibilitatea persoanelor din categoria țintă care locuiește în rural. Finanțarea a fost asigurată majoritar cu fonduri europene.
Cu ce combate România cancerul
Aparatură și investigații
- În 2019, capacitatea de diagnostic din România era de 1,8 scanere de tomografie computerizată (CT) la 100.000 de locuitori (față de o medie de 2,4 la 100.000 în UE) și 1,1 unități de imagistică prin rezonanță magnetică (IRM) la 100.000 de locuitori (față de o medie de 1,6 la 100.000 în UE). Numărul a crescut în special datorită investițiilor finanțate din fonduri structurale și din fondurile rambursabile ale Proiectului de reformă a sistemului de sănătate al Băncii Mondiale, însă rămâne sub media UE.
- Accesul la imagistica (CT si IRM) este încă deficitar, inclusiv în centrele universitare, numărul de investigații imagistice rambursate din Fondul Național Unic de Asigurări de Sănătate nu răspunde nevoilor reale ale pacienților cu suspiciune de cancer sau pentru pacienții diagnosticați cu cancer pentru monitorizarea bolii.
- Se estimează că un sfert (aproximativ 25%) din pacienții cu cancer își suportă cheltuielile cu investigațiile imagistice, pentru a se trata eficient, fără a mai aștepta programările lungi posibile din alocările de fonduri publice pentru tratarea cancerului.
- Plățile directe au reprezentat 18,9 % din cheltuielile curente pentru sănătate în 2019, peste media de 15,4 % din UE. Cea mai mare parte a plăților directe sunt efectuate pentru cumpărarea de medicamente, dar și pentru proceduri de diagnosticare.
- România dispune de un total de 79 aparate externe de iradiere funcționale: 74 de acceleratoare liniare, 2 aparate de Gammaknife (cu surse multiple de Cobalt) și 3 aparate de RT convențională superficială (Roentgen-terapie).
- Pacienții din cele 24 județele în care nu există niciun centru de RT necesită tratament în regim de spitalizare continuă în cele 3 institute de oncologie (Iași, București, Cluj-Napoca) sau în secțiile de oncologie ale spitalelor județene care pot furniza acest serviciu în regim de spitalizare continuă (crește cheltuielile).
- Îngrijirea pacienților oncologici este asigurată în unități sanitare publice și private care reprezentă peste 3.500 de paturi la nivel național (2020).
Specialiștii
Numărul de oncologi a crescut de la 683 în 2017 la 964 în 2021, dar este distribuit inegal.
Numărul de medici specialiști în oncologie la 100.000 de locuitori este de 8 ori mai mare decât în în Luxembourg, statul cu cel mai mic număr de astfel de specialiști și de 2 ori mai mic decât în Italia, statul european cu cel mai mare număr de medici specialiști în oncologie.
Medicamentele și tratamentele
- Lista medicamentelor oncologice cuprinde 162 de molecule și este actualizată periodic după procedura națională de evaluare a tehnologiilor medicale.
- Pot exista întârzieri importante între momentul aprobării unui nou medicament de către Agenția Europeană pentru Medicamente (EMA) și includerea acestuia pe lista națională.
- Din cele 160 de molecule noi aprobate de EMA între 2017 și 2020, doar 38 figurau pe lista națională în ianuarie 2022.
- Cheltuiala cu medicația reprezintă 30% din totalul cheltuielilor cu îngrijirea pacienților oncologici, însă este de aproape 4 ori mai mică decât media U.E.
- Cheltuiala directă cu îngrijirea bolnavilor oncologici reprezintă 7,1% din totalul cheltielilor cu îngrijirile de sănătate.
- Prețul pe care România îl plătește pentru medicamentele împotriva cancerului, ajustat la paritatea puterii de cumpărare (PPC), este mai mare decât cel plătit de țări cu venituri ridicate, cum ar fi Austria, Franța, Germania, Țările de Jos, Suedia și Regatul Unit.
Statistica României pe trei tipuri importante de cancer
Cancer pulmonar:
- Cancerul bronhopulmonar reprezintă o problemă majoră de sănătate publică în România, fiind prima cauză de mortalitate între toate cancerele (19,78% din mortalitatea prin cancer).
- În fiecare an, în România sunt diagnosticate în jur de 11.000 de cazuri noi de cancer pulmonar, reprezentând aproximativ 13% din totalul cazurilor noi de cancer.
- Supraviețuirea la 5 ani a pacienților cu cancer pulmonar din România este de doar 10%, în timp ce în alte țări europene, precum Norvegia sau Suedia, acest procent este dublu.
- Este al 2-lea cel mai frecvent cancer la barbați, după cancerul de prostată, și al treilea ca frecvență la femei, după cancerul de sân și cel colorectal.
- Numărul mediu al pacienților spitalizați anual (2015-2019) este de aproximativ 15.000/an pentru o medie de 72.000 episoade de 68 spitalizare pe an.
- În medie, într-un an, se pierd prematur aproximativ 10 de ani de viață, la 1000 de adulți din cauza decesului prin cancer pulmonar.
Cancer colorectal:
- În 2020 – 4.300 decese și 7885 cazuri noi depistate.
- 30% dintre cazuri sunt diagnosticate în stadiul IV.
- Supraviețuirea la 5 ani este în România sub 60%, față de Elveția, Belgia și Norvegia, unde supraviețuirea la 5 ani se apropie de 70%.
- Media anilor de viață pierduți prematur prin cancer colorectal în 2019 a fost de 509,4/100.000 locuitori.
Cancerul de sân:
- 12.085 cazuri noi diagnosticate cu cancer de sân și 3.918 decese ca urmare a acestei afecțiuni.
- Media anilor de viață pierduți prematur prin cancer de sân este de aproximativ 7 ani de viață la 1.000 de femei adulte.
- Rata de supraviețuire la 5 ani este de aproximativ 75%, față de 83% în UE-263.
Prognozele – incidența, cu 7% mai mare, în 2040
Proiecțiile pentru România, arată că:
- în perioada 2020-2040 incidența cancerului va crește cu 7%
- creșteri semnificative, de peste 10% ale incidenței cancerului de stomac, pancreas, pulmonar, hepatic și colorectal atât la bărbați, cât și la femei.
- dintre cancerele specifice, cancerul de prostată va înregistra o creștere de 21,8%.
****